Хламидиоз – осложнения
Если хламидиоз не лечить, он приводит к многочисленным осложнениям, в том числе и многим опасным. Больные хламидиозом подвергаются более высокому риску развития других венерических заболеваний, включая гонорею и ВИЧ.
Кроме того, хламидиоз может быть причиной воспаления органов малого таза – инфицирования матки и фаллопиевых труб. Могут появиться боль и высокая температура. Более тяжелые инфекции могут потребовать госпитализации и введения внутривенной антибиотикотерапии. Воспаление может быть причиной дисфункции маточных труб, яичников и матки.
Более того, хламидиоз может спровоцировать воспаление вульвы. Инфекция проявляется лихорадкой, болью и отечностью промежности. У мужчин бактерии, вызывающие хламидиоз, могут вызывать простатит.
Бактерии могут переходить из влагалищного канала к новорожденному во время родов. Хламидиоз у ребенка принимает форму пневмонии.
Хламидийная инфекция – даже при отсутствии каких-либо симптомов – может вызвать рубцевание и обструкцию фаллопиевой трубы, что приводит к бесплодию. Больные, инфицированные хламидиозом, подвергаются гораздо более высокому риску развития реактивного артрита, также известного как синдром Рейтера.
Что включает в себя лечение миозита в нашей клинике
Наши специалисты используют в лечении миозита самые эффективные методы. Ускорить заживление воспаленных мышц и избежать хронизации воспалительного процесса помогают такие назначения, как:
- Курс противовоспалительных препаратов. Недостаточно эпизодического приема лекарственных средств, в их применении необходим системный подход.
- Противовоспалительные и согревающие средства местного применения (мази, гели, компрессы).
- Массаж с применением обезболивающих гелей.
- Физиотерапевтические процедуры — магнитотерапия и т. п.
Если диагностированы отклонения в структуре межпозвоночных дисков, то назначается лечение с целью предотвращения прогрессирования остеохондроза и даются рекомендации по соблюдению мер профилактики.
Капсулы
Еще одна распространенная лекарственная форма при лечении цистита. Их особенность в том, что капсулы принимают реже, чем таблетки. В большинстве случаев – 1 раз в сутки. Концентрация действующего вещества в капсуле выше. Но ее твердая желатиновая оболочка, постепенно растворяясь, обеспечивает оптимальное усвоение препарата.
В капсулах чаще всего назначают:
Антибиотик широкого спектра действия из группы макролидов-азалидов. Замедляет размножение бактерий, а в высокой концентрации оказывает бактерицидный эффект. Дозировка – 2 капсулы (по 500 мг одномоментно).
Монурал.
Антибиотик с бактерицидными свойствами, имеющий широкий спектр действия в отношении бактерий, вызывающих инфекции мочеполовых путей. Препарат используют при лечении цистита, в том числе с кровью. Монурал разрешен для применения беременными женщинами, так как не вредит здоровью плода.
Принимают одну дозу (3 грамма), при необходимости прием препарата можно повторить через сутки.
Эффективность лекарств зависит от ряда факторов, включая тип возбудителя, тяжесть состояния, наличие осложнений и общий анамнез пациентки. Поэтому так важен индивидуальный подбор лекарственной терапии на основании результатов анализов.
Физиотерапия при цистите
Физиотерапевтические методики используют при хроническом течении заболевания. Процедуры можно проводить параллельно с медикаментозной терапией.
- Электрофорез. Направленное воздействие слабого электрического тока вместе с применением лекарств. Электрофорез ускоряет и усиливает проникновение действующих веществ в ткани. Снимает воспаление, успокаивает боль, уничтожает микробы.
- Магнитотерапия. Воздействие на воспаленный орган магнитным полем. Ускоряет уничтожение бактерий и вирусов.
- Индуктотерапия. Прогревание пораженного органа электрическими импульсами. Расширяет сосуды, ускоряет кровоток, облегчает работу мочевыделительной системы.
- Магнитофорез. Воздействие на пораженные участки слизистой направленным магнитным полем. Проводится строго по назначению врача.
- КВЧ. Электромагнитное поле воздействует на мочевой пузырь. Процедура снимает боль, уменьшает воспаление, уничтожает бактерии и вирусы.
Что дает обращение в клинику
Главное преимущество обращения в лечебное учреждение по поводу боли в спине — это возможность пройти точную диагностику. Ведь боли после переохлаждения могут возникать не только при миозите, но и при гораздо более серьезных заболеваниях позвоночника: протрузиях, обычной и секвестрированной грыжах.
Пройдя диагностику на современных высокоинформативных аппаратах, вы будете точно знать причину появления болевых ощущений после переохлаждения. Если боли вызваны не простым мышечным воспалением, а дегенеративными изменениями в структуре межпозвонковых дисков, то вам будет назначено лечение, которое поможет предотвратить дальнейшее прогрессирование болезни, которая без своевременно назначенной терапии может привести к инвалидности.
Но может продуть поясницу и при здоровом позвоночнике. В этом случае лечение, назначенное врачом, поможет быстро справиться с болезнью и вернуться к привычному ритму жизни. При этом вероятность перехода заболевания в хроническую форму будет сведена к минимуму.
Почему болит спина после переохлаждения
После того как продуло спину, симптомы могут появиться и у здорового человека, особенно если он перед этим активно работал физически и вспотел. Но чаще переохлаждение приводит к появлению боли в позвоночнике, который уже подвергся патологическим изменениям. Часто именно визит к врачу после того, как продуло поясницу вентилятором или сквозняком, помогает диагностировать начальные стадии остеохондроза. Своевременно начатое лечение и соблюдение мер профилактики позволяют избежать таких тяжелых осложнений остеохондроза, как позвоночная грыжа, секвестрированная грыжа, которые могут привести к полной обездвиженности.
Если с межпозвонковыми дисками все в порядке, то появление симптомов после того, как продуло поясницу или шею, свидетельствует о воспалении мышц — миозите. Это заболевание также может возникать из-за перенапряжения мышц, неудобного положения во время сна или работы. При миозите воспалительный процесс возникает только в мышечной ткани и не затрагивает суставы и нервные корешки спинного мозга.
Хламидиоз – обследование, диагностика
Обследование и диагностика хламидиоза включают:
- микроскопическое исследование мазка вагинальным тампоном;
- анализ мочи.
Если у женщин подозревается хламидиоз, врач может взять мазок из шейки матки для культуральных или антигенных тестов на наличие бактерий, вызывающих хламидиоз. Такой тест на хламидиоз может проводиться одновременно с рутинным мазком Папаниколау.
В случае проведения теста на хламидиоз для мужчин, материал берут из уретры мочевыводящих путей. В некоторых случаях также возможно взять образец из ануса. Также проводится анализ мочи – после анализа в лаборатории образец мочи позволяет подтвердить заболевание или исключить его.
Как распознать микоз стопы? Симптомы грибка пальцев ног
- Между пальцами ног появляется трещина или воронка, края которой покрываются белесой или зеленоватой сквамозной (шелушащейся) кожей;
- Трещина может быть мокнущей с выделением экссудата;
- Под и между пальцами появляются круговидные опрелости со слезающей кожей (интертригинозные симптомы);
- При стертом течении между пальцами ног трещины малозаметны, зато шелушение приобретает муковидный характер (кожа выглядит, как будто присыпана мукой — это ее пораженные чешуйки). Симптомы особенно характерны для детей;
- Чувствуется небольшой зуд меж пальцев, но большого дискомфорта нет.
В «спящем», стертом состоянии грибок между пальцами ног может пребывать неопределенно долго, скрывая симптомы. Но процессы будут нарастать. Постепенно кожа выглядит все более сухой, грубой, шершавой, шелушащейся, приобретает грязновато-желто-серый цвет, роговеет вплоть до омозолелостей, трескается в особенно огрубевших местах.
Одновременно или последовательно наступает стадия онихомикоза – поражения ногтей, которые меняют цвет, утолщаются, слоятся и рассыпаются. К такому финишу приходят на поздних стадиях, когда симптомы однозначно указывают на долголетнее пренебрежение здоровьем.
Второй путь развития грибка между пальцев более редкий (примерно в 8%). Это «мокрый», везикулярный или экссудативный грибок, при котором возникают лопающиеся пузырьки-везикулы и изъязвления после них. Такой мокрый микоз меж пальцами поражает людей при сильных стрессах, при долгих походах, ношении плохой, тесной, невентилируемой обуви, при неправильной терапии грибка, при самолечении антимикозами и кортикостероидами.
Если саботировать лечение грибка между пальцами, у 80-100% больных будут поражены ногти на ногах, у 20% — на руках. Вид печальный и отталкивающий, ноготь выглядит как рассыпающаяся труха или хозяйственное мыло. Также может приобрести вид «когтя грифа» или врасти. А вросший ноготь – это еще и болезненное лечение.
Как вылечить межпальцевый грибок?
Даже если все эти симптомы придут через долгие годы, начинать лечение грибка между пальцами нужно сразу, потому что это высокозаразная и трудноизлечимая инфекция.
Идем к дерматологу. Прежде, чем лечить, тот делает соскоб с пальцев и исследует его при помощи микроскопии, культурального посева или ДНК-анализа. При микроскопии обнаруживаются нити грибницы или споры.
Минус – системные препараты умеренно гепатоксичны (нехорошо воздействуют на слабую печень), и потому лечение нельзя применять людям с больной печенью, беременным, кормящим, маленьким и старым. Вид лекарства зависит от характера патогена. Если симптомы неясны и тип не установлен, назначают лечение препаратом широкого профиля. Применение системных лекарств – это все же риск, при запущенных стадиях ими нужно лечить долго.
Лечить можно и местными препаратами, которые накладываются на очаги поражения. Такие лекарства часто имеют широкий спектр воздействия, убивают и грибки, и бактерии. Лечение длительное и интенсивное, поэтому следует сразу сказать врачу, если ваши средства ограничены.
Домашняя терапия и профилактика грибковых инфекций. Самим лечить грибок бесполезно. Сведения позволяют говорить о его исключительной живучести и большом рецидивном потенциале.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Острый диффузный отит
Провоцирующие факторы: избыточный туалет ушей, попадание воды в ухо, микротравмы кожи НСП, факторы снижения иммунитета (переохлаждение, избыточный загар, ОРВИ, хронические заболевания). Возбудители заболевания: золотистый стафилококк, синегнойная палочка.
Симптомы
Это сильная боль в ухе, заложенность уха, жидкие выделения из слухового прохода в небольшом количестве, также отмечается увеличение заушных или околоушных лимфоузлов, воспаление кожи ушной раковины, может быть повышение температуры, симптомы интоксикации. При осмотре отмечается гиперемия и отёк кожи НСП, кожа неровная, с наложениями прозрачного жёлтого или гноевидного отделяемого, виден слущенный эпидермис. Просвет НСП часто резко сужен и может не определяться барабанная перепонка. Если она видна, то обычно тоже неровная и умеренно гиперемирована. Нередко определяется увеличение и болезненность регионарных лимфоузлов, утолщение, болезненность и гиперемия ушной раковины. Слух при сохранении просвета НСП снижен незначительно или нормальный.
Диагностика
Для постановки диагноза, кроме осмотра, нужно исключить заболевание среднего уха, для чего проводят камертональные пробы (исследование слуха набором камертонов), тимпано- и импедансометрия (измерение подвижности барабанной перепонки), исследование порогов слуха (аудиомерия). Эти исследования проводятся для исключения заболеваний среднего уха. Лабораторная диагностика включает в себя общий анализ крови, сахар крови, посев из больного уха на микрофлору для назначения антибактериальной терапии.
Лечение
Основное направление лечения – это антимикробная и противовоспалительная терапия. Назначаются местно или системно антибиотики, противовоспалительные препараты (нестероидные противовоспалительные препараты, кортикостероиды). При сильной боли хороший эффект от заушных блокад с кортикостероидами и местными анестетиками. Проводится щадящий туалет уха, промывание, для освобождения от отделяемого и эпидермальных масс. Дополнительно можно использовать методы физиолечения: тубус-кварц или лазеротерапию.
Профилактика болезней щитовидной железы
Скрининги, в том числе осмотры эндокринолога и УЗИ щитовидной железы, необходимо проходить:
- до 30 лет – 1 раз в 5 лет;
- в 30-45 лет – раз в 3 года;
- после 45 лет – ежегодно.
Раз в 5 лет нужно сдавать гормоны щитовидной железы (после 50 лет – ежегодно). В ряде случаев эффективно проходить курсы иглорефлексотерапии.
Кроме этого, нужно придерживаться диеты, включающей продукты-источники йода:
- йодированную соль;
- водоросли;
- треску, тунец, морепродукты;
- молочные продукты;
- яйца;
- чернослив;
- фасоль;
- злаки;
- хурма;
- черноплодная рябина.
По согласованию с врачом можно принимать БАДы, а также витамины и минералы, участвующие в регуляции тиреоидных функций:
- йод;
- селен;
- магний;
- медь;
- В6.
Рекомендуется не курить и не контактировать с перхлоратами – они содержатся в фейерверках.
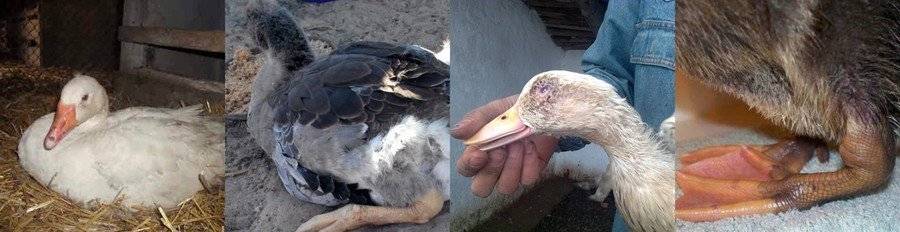
Чем еще болеют гуси: заболевания, вызванные паразитами
Эхиностоматидозы
Эхиностоматоды и трематоды могут «поселиться» в желудке птицы и вызвать эту болезнь. Чаще всего эти паразиты попадают в желудок вместе с лягушками, головастиками и другими обитателями водоемов.
При таком заболевании гуси становятся вялыми, слабыми, часто поносят, у них снижается аппетит. Основные лекарственные препараты, которые используют для лечения, — это битионол и феносал. Карантин должен протекать в течение 3-4 суток. Чтобы оградить птицу от этой заразы, нужно обеспечить выгул в чистом водоёме.
Накожные паразиты
Самые распространенные – это пухопероеды. При их распространении гуси начинают плохо развиваться, снижается яйценоскость у гусынь. Для профилактики используют специальные мази, для лечения – дезинсекцию.
Глисты
Несвежий корм и грязная вода – основные причины возникновения глистов. Птица начинает терять вес на глазах, у нее снижается иммунитет. Оптимально – не допускать появления глистов, так как лечить от них гусей очень сложно. Профилактические меры – регулярная уборка в птичнике и дезинфекция.
Инфекционные заболевания
Аспергиллез. Причиной заболевания является попадание в дыхательные пути плесневого гриба. Данный гриб находится в почве, навозе, грязной вводе, в подстилке.
Симптомы заболевания: гриб, попавши в дыхательные пути, он начинает расти. При росте он начинает выделять токсические вещества, которые отравляют организм. Иногда болезнь развивается хронически, а иногда проявляется очень быстро.
Гуси худеют при плохом аппетите, становятся вялыми, плохое дыхание, появление жажды. Иногда молодые гуси переболевают и становятся носителями гриба. Бывает, что гуси очень стремительно гибнут.
Лечение гусей очень сложно, а иногда и не возможно.
Профилактика заболевания заключается в применении кормов без содержания плесени, использовании гнилой подстилки. Проветривать помещение, не допускать излишней влажности, убирать помещение, не допускать кучкования гусей.
Дезинфекцию против образования плесени можно проводить растворами формалина и медного купороса. Иногда в питьевую воду птиц можно добавлять раствор хлорамина на протяжении десяти дней.

Сальмонеллез или паратиф. Заболевание является очень заразным, вызывается оно сальмонеллами. Это заболевание появляется у совсем маленьких гусят.
Заражение происходит по воздуху и желудочно-кишечный тракт. Причинами болезни являются авитаминоз, излишний перегрев, плохое содержание птицы, большая плотность между птицами.
Симптомами заболевания являются: вялость, малоподвижность, опущенность крыльев, плохой аппетит, жажда, конъюнктивит, течение слез. Иногда возникает истощение организма и невысокий рост.
У взрослых птиц болезнь протекает хронически, а у малых птиц очень быстро и остро. Если птица переболевает заболевание у нее в организме все равно остаются жить сальмонеллы.
Лечение заболевания заключается в использовании препаратов фуразалидона, а также антибиотиков биомицин, тетрациклин, оксицитрациклин.
В профилактике заболевания являются следующие меры в изолировании больной птицы, также необходимо следить за чистотой и гигиеной помещения, привитии птиц.
Также интересно прочитать про причины смерти бройлеров
Колибактериоз. Заболевание является инфекционным с проявлениями токсикоза. Чаще всего белеют молодые птицы. Причинами болезни являются сырость в птичнике, плохая вентиляция, плохое питание, перегрев, малое потребление воды.
Симптомами заболевания бывают: повышение температуры тела, жажда, пропадание аппетита, пенистые испражнения зеленоватого цвета.
Лечение и профилактические меры заболевания предусматривают применение раствора фурацилина. Всю заболевшую птицу необходимо убить. В помещении необходимо провести очень тщательную дезинфекцию.

Пастереллез или холера. Заболевание является инфекционным, вызывается бактериями пастереллами. Причинами и возбудителями заболевания являются заболевшие птицы, мелкие грызуны, плохие условия содержания, неблагоприятная погода. Больше всего болеют молодые гуси.
Передается заболевание воздушно-капельным путем, через пищу и питьевую воду. В основном проявляется болезнь в осенний или весенний сезон.
Симптомами заболевания являются: птица держит голову под крылом, сидит птица нахохлившись, угнетенное состояние, ослабление, плохой аппетит, жажда, вытекание пенистой слизи из клюва, при дыхании слышны хрипы, понос с кровью, повышение температуры, судороги, часто птица погибает.
Лечить заболевание нужно антибиотиками и сульфаниламидными препаратами.
В качестве профилактики болезни нужно прививать птиц. Убирать и дезинфицировать помещение.
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Облысение (пуходёрство)
Облысение или пуходёрство, на первый взгляд, не несёт видимой угрозы здоровью гусят, но на деле это тревожный симптом, признак своеобразного каннибализма.
От природы гуси — любители длительных прогулок и неспешных пощипываний травки. Когда им не хватает естественного выгула или в одном помещении закрыта слишком большая стая, то гусята начинают вместо травы щипать перья друг у друга. Избавиться от проблемы помогут только регулярные прогулки, а пострадавших особей необходимо отделить до возобновления пухового покрова.
У страдающих облысением гусят надо внимательно осмотреть пострадавшие участки: если перья отсутствуют преимущественно на животе или ножках, это может свидетельствовать о наличии блох и других паразитов. Избавиться от них помогут специализированные препараты, которые можно найти в каждой ветаптеке.
Паратиф или сальмонеллёз — заболевание, спровоцированное бактерией S. typhi murium и поражающее весь желудочно-кишечный тракт.
В среднем заболевание проявляет себя через 1–2 дня после заражения в виде следующих симптомов:
- потеря аппетита;
- мышечная вялость;
- сонливость;
- слизистый конъюнктивит;
- понос;
- хрипы, затруднённое дыхание.

Лечение от паратифа довольно сложное и возможно только при помощи антибиотиков:
- ампициллина;
- мономицина;
- левомицетина и т. д.
Затем в течение 3 месяцев для восстановления здоровья и укрепления иммунитета применяются препараты фуранового ряда из расчёта 4–8 г на 1 тыс. голов.
Профилактика
В качестве меры профилактики часто используют вакцинацию от паратифа водоплавающих. Проводить её можно в возрасте 2–4 дней, с повторным приёмом препарата через 2 дня. Иммунитет от вакцины действует в течение 3–4 месяцев.
Сальмонеллёз гусей: видео
Лечение
При легком течении врач может ограничиться консервативным методом. Больному в этом случае показано:
- ношение бандажа;
- массаж мышц брюшного пресса;
- лечебная физкультура для работы над мышцами спины и живота;
- восстановительное лечение в санатории;
- щадящий режим без физических нагрузок;
- сбалансированное питание.
Развитые формы (II и III степени) нефроптоза с присоединением инфекции, нарушением гемо- и уродинамики, скачками артериального давлениями и другими осложнениями корректируются с помощью хирургичесой операции. Нефропексия заключается в восстановлении позиции почки в анатомическом ложе и фиксации этого положения в окружающих тканях. После вмешательства необходимо лежать на постели с приподнятой ножной частью для стабилизации правильного положения органа. Абсолютными противопоказаниями к операции являются:
- смещение внутренних органов;
- развитие тяжелых осложнений;
- преклонный возраст пациента.
В чем разница между острым и хроническим циститом
Острое течение заболевания начинается с сильной болезненности внизу живота, частых интенсивных позывов к мочеиспусканию, многие из которых оказываются безрезультатными. Если опорожнение мочевого пузыря происходит, это сопровождается режущей болью и зудом. Острое течение недуга всегда причиняет сильный дискомфорт, который буквально вынуждает обратиться к врачу.
В этом состоянии наблюдается количественное и качественное изменение мочи пациентки: сначала ее может быть много, а затем объем выделяемой урины сильно уменьшается. При прогрессировании заболевания цвет жидкости темнее, она становится менее прозрачной, появляются примеси гноя и крови. Типичный симптом острого цистита – подтекание или недержание мочи.
Хронический цистит – состояние даже более опасное, чем острый. При длительном течении болезни клетки эпителия мочевого пузыря меняются, образуются кисты, что повышает риск онкологических проблем. Признаки хронического недуга могут усиливаться и ослабевать с течением времени: боли в нижней части живота и при мочеиспускании, чувство распирания, частые походы в туалет, ноющая боль в пояснице и т.д. Когда болезнь переходит в стадию ремиссии, пациентки не считают необходимым продолжать лечение. При обострении многие не обращаются к врачу, используя «проверенные» методы лечения. Хронический цистит может быть следствием не до конца вылеченного острого.
Многие пациентки годами страдают от сменяющих друг друга ремиссий и обострений. Но при правильном подборе терапии и соблюдении схемы лечения симптомы быстро проходят, а заболевание удается вылечить полностью.